睡眠外来では睡眠薬をあまり出さない、その理由 (2) 依存性・離脱
当クリニックではまず処方することがない睡眠薬があります。それは、ベンゾジアゼピン系と呼ばれる睡眠薬・抗不安薬。特にそのなかでも力価が高く半減期の短い薬剤、具体的には、デパス、ハルシオン、サイレース、などの薬剤です。
いにしえの睡眠薬
睡眠薬には種類がいくつかあります。
まず、明治・大正・戦前の古い時代に広く販売されていたタイプの睡眠薬。文豪が自殺に使ったこともあり、ご年配の世代に「睡眠薬は怖い薬」と思われる原因となったものです。
バルビツール系と呼ばれる薬やブロムワレリル尿素というものがこれに該当します。過量服薬すると呼吸抑制をきたして死亡する場合があります (効果は不安定なのに危険な薬であり、医師も使用を反対しているにも関わらず、100年を経ていまだに流通・販売されています)
次いで、昭和になると「ベンゾジアゼピン系(BZD)」という睡眠薬・抗不安薬が出現し、大量のラインナップが出現しました。ベンゾジアゼピン系は過量服薬でも基本的には死亡したりしたりしない(天井効果※)ため、比較的安全に使用しやすいことで処方が大量に、ときに安易になされるようになりました。
処方頻度が高いBZD睡眠薬には、ブロチゾラム(レンドルミン)、トリアゾラム(ハルシオン)、エチゾラム(デパス)などがあります。
※天井効果: 一定以上飲むと効果が頭打ちとなり、作用がそれ以上生じません。専門的にはBZDはGABAが作用する際のチャネル開口頻度を上げることに作用するので、内因性GABAの量を超えて作用できないことによります。なので眠れないからと言ってBZD睡眠薬をたくさん飲んでも不眠は治ったりしません。(逆にアルコールやバルビツールは強制的にGABA受容体をこじあけてしまうため、用量依存的に作用が強まり、最終的に呼吸抑制による死亡などを招きます。例:マイケル・ジャクソン)

しかしBZDにはいくつかの深刻な問題があります。わかりやすいのは「ふらつき」。筋弛緩作用があること、精密な運動を司る小脳の機能を低下させることなどを介して、転倒を起こしやすくなります。この悪影響が無視できないため、国は名指しで、「高齢者にセルシン、ホリゾンは使用すべきでなく、ハルシオン、ソラナックス、デパスも控えるべき」と通達を出しています(高齢者の医薬品適正使用の指針)。
そして大きな問題に「依存/離脱」があります。
依存
「依存」を引き起こす脳の部位が「側坐核」であることが広く知られています。側坐核にドーパミンを投射すると快感・嗜癖が生じ、「理由はなしにそれがなんとなく欲しくなる」という現象が生じます。覚醒剤はこのドーパミンを増やしてしまう薬ですし、あるいは、タバコに含まれるニコチンもこの側坐核を刺激する薬です。

GABA受容体の刺激は、この側坐核を刺激するドーパミン神経を抑制している(ブレーキをかけている)介在神経を抑制してしまう働きがあります。この結果、ブレーキのブレーキをかけることになり、依存を起こす側坐核の動きが活性化し、依存を起こします。
一度や二度の使用であれば基本的には依存は形成されませんが、常用するとどこかのタイミングで脳が覚えてしまいます。この依存は脳の働きで生じているものなので「意志の力」ではどうにもなりません。さらに、一度依存が形成されてしまうと、その後やめられたとしても「なんとなく欲しい」という状態が永続してしまうこともあります。
GABA受容体は、バルビツール、BZD、アルコールによって刺激されます。すなわち、これらの古い睡眠薬や抗不安薬を使い続けることは、患者さんに毎晩酒を飲ませ続けてアルコール依存症にさせることと、構造的には何も違いがありません。
そして、依存を起こしやすいものは「高力価あるいは短時間作用型」のBZDとされています。エチゾラム(デパス)、トリアゾラム(ハルシオン)、フルニトラゼパム(サイレース)などがこれに相当します。このため、我々のクリニックでは基本的にこのような依存ハイリスク薬を処方することはありません。
離脱・反跳性不眠
次に離脱の問題があります。特に昼も抗不安薬などでBZDを使い続けている場合や、力価の高いBZD睡眠薬(しばしば非ベンゾジアゼピン系も)を使用している場合にこの問題が生じます。BZDをずっと使い続けていると、脳はBZDを使った状態での脳内物質バランスの状態を保とうとし、不安や覚醒を促す物質であるグルタミン酸系の活動が盛んになっていきます。これは実はアルコール依存症で特に顕著に生じます。
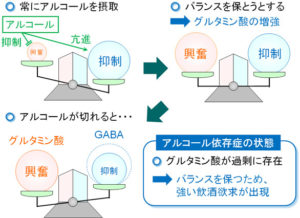
この結果、薬が切れると興奮性物質の方がだんだん優勢になってしまい、「薬を使わない限り眠れない(身体依存)」「もともと効いていた量で眠れない(耐性)」「薬を使わなかったら、もともとよりもひどい不眠になったり、一睡もできなくなったりする(反跳性不眠)」という現象を生じます。旧来型の睡眠薬(BZDや一部の非BZD)を使っていて、薬を減らしたい場合には、いきなりやめると大変なことになる場合が多いです。適切な指導と慎重な減薬を組み合わせることでスムーズな減薬が可能なので、必要に応じて睡眠クリニックの力を借りてください。
最近の睡眠薬
このような問題から、2000年代後半からは、GABA受容体に作用するけれどこのような問題を生じにくい配慮がされている薬(非ベンゾジアゼピン系)が出現し、さらに近年は、メラトニン受容体作動薬やオレキシン受容体拮抗薬といった、理論的には依存性や耐性形成のリスクがゼロである睡眠薬が主流となってきています。
睡眠衛生指導だけでは効果が不十分と考えられる場合、あるいは、それに加えてどうしても必要性がある場合、睡眠外来では睡眠薬を処方する場合がありますが、その際にはこのような依存性などが生じず、仮に長期的に使ったとしても、安全と考えられるものをご案内しています。
一方、他院で既に治療をされている場合、その薬剤について変更や減薬を促す場合がありますが、その背景には「変えないと治らない」という可能性があることをここでお話させて頂ければと思います。
次は「睡眠薬を使ったところで長く眠れはしない」「長時間型と短時間型の使い分けなど存在しない」「BZD睡眠薬はむしろ熟睡が減る」ということをご紹介したいと思います。
-
ピンバック: 飲んでる睡眠薬(特にベンゾジアゼピン系)を減らすには? – 睡眠プライマリケアクリニック池袋



